Как известно, наиболее значительное опускание предлежащей части плода происходит в конце первого и особенно во втором периоде родов. Поэтому невозможность дальнейшего продвижения плода, остановка или замедление опускания являются типичными нарушениями второго периода родов. Остановка опускания отмечается тогда, когда в течение 1 ч не происходит продвижения плода по родовому каналу, что можно установить по результатам влагалищных исследований, выполненных с соответствующим интервалом времени.
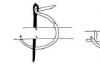
Определение высоты стояния предлежащей части плода при абдоминальном исследованииПоследовательное опускание головки плода (3 — затылок, T — темя) в пределах малого таза:
головка, наконец, пересекает линию, находящуюся на уровне лонного сочленения.
Стояние плода в родовых путях оценивается баллами от —6 (головка подвижна) до +5 (головка глубоко в малом тазу).
Диагностика.
Для установления диагноза остановки опускания плода необходимо провести не менее двух влагалищных исследований. Определение характера продвижения плода в малом тазу роженицы осложняется тем, что к концу родов происходят изменения формы головки плода (конфигурация), что повышает вероятность ошибок. Во многих случаях при влагалищном исследовании складывается впечатление, что произошла положительная динамика, тогда как это связано лишь с появлением родовой опухоли или конфигурацией головки. Ошибки такого рода встречаются настолько часто, что Friedman рекомендует у всех рожениц с подозрением на аномалии опускания плода определять высоту стояния его предлежащей части одновременно при наружном акушерском и влагалищном исследованиях.
Для того чтобы определить характер опускания предлежащей части плода при наружном акушерском исследовании, следует выполнить первый и второй приемы Леопольда и оценить высоту стояния предлежащей части плода в пределах значений от —5 до 0 (рис. 21). Этот метод менее точен по сравнению с оценкой стояния предлежащей части плода, проводимой с помощью влагалищного исследования; применяя одновременно оба метода, можно свести к минимуму ошибки, возникающие в связи с конфигурацией головки плода.
Частота.
Остановка опускания предлежащей части плода происходит приблизительно в 5—6% родов.
Этиология.
Существуют три основные причины остановки опускания: несоответствие размеров плода и таза матери, неправильное предлежание плода и регионарная анестезия. У первородящих несоответствие между размерами плода и таза матери обусловливает данное осложнение более чем в 50% случаев. Это наблюдается даже чаще, если остановка возникает при высоком стоянии предлежащей части плода или роженица получает стимуляцию окситоцином. Friedman и Sachtleben сообщили, что при проведении эпидуральной анестезии у 80,6% первородящих впоследствии наблюдалась остановка опускания предлежащей части плода. Это не означает, что регионарная анестезия и блокада чувствительных корешков спинномозговых нервов обусловили данное осложнение у всех рожениц, однако свидетельствует о том, что в большинстве случаев эпидуральная анестезия служит дополнительным фактором, способствующим развитию осложнения. Аналогично неправильное предлежание плода (с затылком, обращенным кзади) отмечено у 75,9% женщин с остановкой опускания плода. Однако почти у всех первородящих с неправильным предлежанием плода имелись и другие действующие одновременно факторы. В связи с этим трудно выделить самостоятельную роль неправильных предлежаний в качестве этиологического фактора остановки опускания предлежащей части плода.
У многорожавших женщин с остановкой продвижения плода по родовому каналу частота несоответствия размеров плода и таза роженицы составляет лишь 29,7%. Частота неправильных предлежаний плода или применения эпидуральной анестезии такая же, как у первородящих.
Ведение. После установления диагноза остановки опускания предлежащей части плода первые шаги должны быть направлены на выявление этиологических факторов. Однако наличие таких явных причин, как эпидуральная анестезия или неправильное предлежание плода, не должно уводить врача от необходимой оценки соотношения размеров плода и таза матери. Следует применить прием Гиллиса — Мюллера, и если будет зарегистрировано свободное продвижение предлежащей части плода, исключающее несоответствие размеров, можно приступить к поиску других факторов. При отрицательной пробе Гиллиса — Мюллера необходимо срочно произвести пельвиметрию по Ball, а при выявлении несоответствия размеров плода и таза матери— .
Если клинические данные и данные пельвиметрии исключают несоответствие размеров плода и таза матери, то дальнейшее ведение предусматривает наблюдение за роженицей в ожидании ослабления действия седативных средств, регионарной анестезии (если они были использованы) или стимуляцию сокращений матки. Оба подхода требуют тщательного контроля за состоянием матери и плода. Показано, что у плода во время родов происходит прогрессирование ацидоза с более низкими значениями pH во втором периоде. Поэтому при выжидательной тактике ведения родов или при стимуляции схваток необходим мониторинг с применением внутриматочного катетера и электрода, наложенного на кожу головки плода. Кроме того, при затяжном втором периоде родов (больше 2 1 / 2 ч у первородящих и больше 50 мин при повторных родах) каждые 30 мин следует брать пробы крови из кожи головки плода для определения показателей кислотно-щелочного равновесия, даже если на мониторе не зарегистрировано выраженных нарушений.
В тех случаях, когда с помощью рентгенологической пельвиметрии надежно установлено отсутствие несоответствия между размерами плода и таза матери, нет признаков передозировки седативных средств и ингибирующего действия регионарной анестезии, показана стимуляция окситоцином, даже если регистрируемые внутриматочным катетером сокращения матки кажутся нормальными. Однако лечение окситоцином следует проводить с большой осторожностью, начиная с малых доз (0,5— 1,0 мЕД/мин) и постепенно их повышая с интервалами не менее 20 мин.
У большинства рожениц с положительной реакцией на лечение или при уменьшении тормозящего действия седативных средств и анестезии эффект от стимуляции наблюдается уже через 1—l 1 / 2 ч (0,96±0,23 ч — для окситоцина; 1,36±0,19 ч—для ослабления действия седативных средств и анестезии). Если подобного эффекта не отмечается в течение 2 ч после начала лечения, следует серьезно переоценить ситуацию, чтобы возможное несоответствие размеров плода и таза матери не осталось нераспознанным. Если же тщательный анализ не подтвердит отсутствия диспропорции, необходима операция кесарева сечения без дальнейших попыток проведения родов через естественные родовые пути.
Прогноз. У беременных с остановкой опускания предлежащей части плода о прогнозе следует судить с осторожностью. В основном это объясняется тем, что при данной аномалии родовой деятельности очень частым этиологическим фактором является несоответствие размеров плода и таза матери. Friedman и Sachtleben показали, что 30,4% рожениц с остановкой опускания плода потребовалось , 37,6%—наложение акушерских полостных щипцов, 12,7%—поворот головки в щипцах; у 5,1% женщин применение щипцов не принесло успеха.
Ниже указаны наиболее важные прогностические признаки у рожениц с остановкой опускания предлежащей части плода.
- Уровень стояния предлежащей части плода к моменту остановки (чем выше стояние, тем больше вероятность наличия несоответствия между размерами плода и таза матери).
- Длительность остановки (чем она больше, тем выше вероятность несоответствия размеров плода и таза матери).
- Характер опускания предлежащей части плода после остановки [если скорость опускания после остановки такая же (или больше), чем до нее, можно дать хороший прогноз нормальных атравматичных родов].
Остановка опускания плода сопровождается значительной материнской и перинатальной заболеваемостью, независимо от того, потребовалось или нет хирургическое вмешательство. Наиболее частое осложнение — кровотечение после родов (12,5% случаев). Угрожающее состояние плода, судя по низким оценкам по шкале Апгар, является обычным осложнением (21,9%). Затрудненное рождение плечевого пояса (дистоция плечиков) и связанная с ним повышенная заболеваемость (паралич Эрба, перелом ключицы, травмы плода и др.) наблюдаются в 14,1% случаев.
Во время прохождения очередного УЗИ будущая мама может услышать, что ее кроха расположен в головном предлежании. Что это означает, догадаться не трудно: малыш расположен головкой вниз. Эта поза наиболее удобна для его развития, роста и последующего рождения на свет. Эту позицию предусмотрела для малютки в материнской утробе сама природа. Но всегда ли головное предлежание является нормальным и безопасным для матери и плода? Об этом мы расскажем подробнее в данном материале.

Что это такое?
Плод в материнской утробе за беременность меняет свое положение не раз и не два, на ранних сроках и во втором триместре малыш может кувыркаться и переворачиваться свободно и непринужденно по нескольку раз в час. До определенного срока ему это вполне позволяют размеры матки, количество околоплодных вод.
Однако с 30-ой недели беременности малютка становится менее подвижным, он уже достаточно большой, чтобы практиковать гимнастические перевороты, и его движения по мере роста гестационного срока становятся все более ограниченными.
Считается, что положение тела крохи относительно выхода в малый таз, откуда и начнется его путешествие через половые пути в родах, окончательно устанавливается к 34-35-ой неделе беременности. После этого срока изменение предлежания уже маловероятно.
80% малышей уже после 23-25-ой недели беременности занимают правильное, наиболее удобное головное положение, при котором предлежащей к выходу в таз частью является именно головка.
К 34-ой неделе беременности 95% малышей повернуты головкой вниз. К 38-ой неделе число таких детей вырастает до 97%.
В головном предлежании развитие плода идет более гармонично, в соответствии с природой и законами эволюции. Для родов головное предлежание считается оптимальным.

Ребенок, который сидит на попе в полости матки, т. е. находится в тазовом предлежании, в последние месяцы беременности имеет шансы на разворот в правильное положение. А если малыш находится в головном предлежании, практически нет риска, что он неожиданно «сядет» или расположится во внутриматочной полости поперек.
Казалось бы, утверждение доктора о том, что малыш находится в позиции головной, должно успокоить беременную. Но на практике все не так просто. Некоторые типы головного расположения не подразумевают проведения обычных родов и требуют назначения планового кесарева сечения. Давайте узнаем, какие же типы этого предлежания существуют и в чем может крыться их опасность.

Классификация и причины возникновения
Утверждая, что малыш находится в головном предлежании, доктор обязательно обратит внимание на позу и позицию ребенка, на его положение относительно средней центральной оси полости матки, а также на расположение рук, ног ребенка относительно самого тела (членорасположение).
Итак, головное предлежание бывает разным, и вот его основные виды:
- затылочное, когда прилегающая часть головы - затылок малютки;
- переднеголовное, в котором малыш прижат к выходу из матки мамы теменной частью головки;
- лицевое (ребенок прижимается к выходу личиком);
- лобное, когда малыш прилегает к выходу в таз областью лба.

Самым оптимальным и безопасным для ребенка и его родительницы считается сгибательное затылочное предлежание. При нем малыш пойдет в родах головкой вперед, точкой продвижения станет малый родничок, как раз для этого и предусмотренный природой. Остальные части тела крохи будут выходить значительно легче, ведь затылочная часть - самая крупная. Первым родится именно затылок, шея будет согнутой, малыш не сможет ее разогнуть и получит родовую травму шейного отдела позвоночника. По такому сценарию проходит до 90% всех естественных родов.

Однако головка может быть «вставлена» в малый таз и под другим углом, и тут много будет зависеть от того, какой частью головки и с разгибанием шейки какого угла малыш готовится «стартовать» в наш мир.
Переднеголовное предлежание - первая степень разгибания головы . Точкой продвижения по половым путям при рождении в такой позе является второй (большой) родничок. Площадь проталкиваемой части головки больше, а значит, прохождение малыша по родовым путям будет более долгим. Может ли женщина в этом случае рожать самостоятельно? Да, вполне, но риск получения травмы ею и ребенком значительно выше, чем при рождении затылком вперед. Такие роды имеют более длительное течение, есть вероятность, что схватки станут слабее, разовьется первичная либо вторичная слабость родовых сил, у малыша может наступить гипоксия (кислородное голодание).

Лобное предлежание - это вторая степень разгибания головки. В область малого таза мамы входит самая большая часть головки, что способно вызвать существенные затруднения в ходе родов. «Пробивать» дорогу кроха в родах в таком положении будет лбом. Это повышает в десятки раз вероятность развития травм позвоночника, головного и спинного мозга, наступления острой гипоксии, которая может привести к необратимым последствиям и даже к гибели ребенка. Для мамы такие роды опасны разрывами матки, шейки, промежности, травмами костей и связок малого таза.
Именно поэтому считается, что самостоятельные роды в лобном предлежании очень опасны. Женщине рекомендуется кесарево сечение.

- Лицевое предлежание - это третья степень разгибания головки, которая в акушерстве по праву считается крайней - дальше головку разгибать попросту некуда. При естественных родах по половым путям матери ребенок будет выходить вперед подбородком. Именно подбородок будет основной точкой приложения. Теоретически рожать самостоятельно женщина может, но только в том случае, если ее малютка имеет небольшие размеры и небольшой вес и при этом размеры таза женщины достаточно большие. Риски травмирования существуют, правда, не такие большие, как в случае с лобным предлежанием.
В большинстве случаев женщине также предлагается кесарево сечение, чтобы минимизировать возможные осложнения.

На практике разгибательные положения встречаются не так часто. Всего 1,5-2% головных предлежаний требуют хирургического вмешательства. Среди причин, по которым малютка располагается с разгибанием в шейном отделе, можно отметить узость таза женщины, наличие у нее в полости матки опухолей, миомы, рубцов от проведенных ранее операций. Дело в том, что малыши инстинктивно стараются занять наиболее удобное для себя положение тела, чтобы давление на головку было минимальным.
Если опухоль или миома захватывают нижний маточный сегмент, то ребенок вполне может устроиться головкой вниз, но с небольшими коррективами, которые и будут являться разгибательными.
Нередко неправильные головные позиции связаны с низкой плацентой , с ее предлежанием. Распространенная причина такого положения - многоводие. Есть и наследственная взаимосвязь - если сама женщина рождалась подбородком вперед, то есть очень большая вероятность, что ее дети тоже захотят повторить путь в лицевом предлежании.

Иногда причиной патологии является слабая растянутая брюшная стенка - такое бывает у женщин, рожавших много. Также дети могут пребывать в неверном головном предлежании с разгибанием определенного типа у беременных, имеющих врожденные аномалии строения матки - седловидную или двурогую матку.
Диагностика
Расположение плода в утробе определяется на УЗИ с 12-ой недели, но никакого практического значения эти данные на столь ранних сроках беременности не имеют. На этот пункт в протоколе УЗИ можно не обращаться никакого внимания, ведь доктор описывает всего лишь позу, в которой малыша «застали» в момент ультразвукового сканирования. С 28-ой недели беременности определять тип предлежания в общих чертах начинает акушер-гинеколог, который наблюдает беременную.
Он пользуется приемами наружного акушерского исследования: измеряет высоту стояния дна матки и прощупывает предлежащую часть через живот беременной. При тазовом предлежании внизу живота над лобком прощупывается попа, которая более мягкая и менее подвижная, чем головка малютки, а высота стояния дна матки при тазовом предлежании выше норм по сроку. При поперечном предлежании головка обнаруживается в правом или левом боку, а высота стояния дна матки часто отстает от нормативных значений.



Сердцебиение малыша при головном расположении прослушивается в нижней части живота, ниже пупка, а при тазовом или поперечном - в области пупка будущей мамы или выше него. Именно поэтому на каждом осмотре после 28-ой недели доктор измеряет живот сантиметровой лентой и ощупывает предлежащую часть . Однако даже самый опытный акушер-гинеколог не может наощупь или через влагалищное исследование определить степень разгибания головки, если она имеется.
Поэтому самым точным способом диагностики является УЗИ. Оно позволяет определить точный тип продольного головного предлежания, установить предполагаемый вес малыша, особенности расположения его спинки (передний или задний вид) относительно передней брюшной стенки матери, а также показывает, как расположены другие части тела, нет ли обвития пуповиной и предлежания плаценты. Вся эта информация является обязательной для принятия решения о способе родоразрешения.

Как проходят роды?
Как уже говорилось, чаще всего роды протекают в сгибательном затылочном предлежании. Это классические роды, своеобразный «золотой стандарт» акушерства. При них риски травматизма малыша и мамы минимальны. При затылочном предлежании пропорции между размерами рождающейся головки и размерами таза женщины находятся в идеальном соответствии.
По мере продвижения по родовым путям малыш естественным образом разворачивается, и его затылок оказывает повернутым в лону, а личико – к крестцу. Когда головка прорезается, малыш разворачивает плечи и лицом оказывается повернут к бедру матери. Это обеспечивает наиболее безопасное и легкое прохождение тела ребенка.
Если малыш находится в заднем виде затылочного предлежания, роды могут несколько затянуться. Эта ситуация требует более внимательного отношения со стороны медицинского персонала. При необходимости схватки стимулируют, чтобы ребенок слишком долго не провел без вод и не страдал гипоксией.

Иногда такие роды требуют применения акушерских щипцов, хотя в последнее время их стараются использовать как можно реже, поскольку само их наложение представляет собой большой риск травмирования малютки.
При лицевом предлежании роды, если принято решение о естественном родоразрешении, проходят классически, правда, врачи внимательно следят, чтобы малыш не травмировал лицевые структуры, поскольку выходить он будет подбородком вперед. Если возникает угроза травмы или разрывов матки и шейки, проводят срочное кесарево сечение.
При лобном предлежании самостоятельные роды нежелательны, обычно проводится плановое кесарево сечение. Если же по каким-то причинам спонтанные роды происходят, они рискуют быть затяжными, процесс изгнания плода из матки будет длительным и может сопровождаться затуханием силы схваток.

Конечно, опытный акушер может теоретически произвести разворот малыша вручную, но это в процессе родов представляет определенную опасность травмирования шейного отдела позвоночника ребенка. После таких травм чаще всего рождаются дети-инвалиды.
При любом виде головного предлежания, кроме лобного, самостоятельные роды возможны, если доктор сочтет, что размеры ребенка и размеры таза женщины вполне сопоставимы. Даже идеальное затылочное предлежание может закончиться кесаревым сечением, если ребенок крупный и не соответствует размерам таза.
Решение о выборе тактики родов принимается обычно на 36-37-ой неделе беременности. Если назначается кесарево сечение, женщине нужно явиться на госпитализацию заранее, не дожидаясь, когда начнутся спонтанные схватки. Обычно плановые операции врачи стараются проводить на сроке 38-39 недель беременности.

Если предлежание малыша не вызывает вопросов и опасений, женщина вполне может находиться дома вплоть до появления признаков начала родовой деятельности: отхождения вод, слизистой пробки или начала схваток.
Как избежать осложнений?
Чтобы избежать родовых травм и травмирования роженицы во время родов, беременная должна ответственно и грамотно подойти к посещению женской консультации. Нельзя пропускать плановые визиты к врачу, особенно в третьем триместре беременности, следует выполнять все рекомендации специалиста, вовремя проходить все назначенные обследования и сдавать положенные анализы.
К 35-36-ой неделе желательно определиться в выбором родовспомогательного учреждения. Сейчас, когда женщины получают родовый сертификат, они могут распорядиться им по своему усмотрению, выбрав любой роддом не только в своем регионе. Этим правом можно и нужно воспользоваться, чтобы найти роддом или перинатальный центр, о котором имеются наиболее положительные отзывы.
Доверие к врачу во время родов - половина успеха, важно, чтобы женщина верила в свои силы и в компетентность доктора, который помогает ее малышу появиться на свет.

Если у женщины диагностирован один из видов разгибательных положений головного предлежания, ни в коем случае нельзя соглашаться на домашние роды или роды в воде, поскольку исход таких родов может быть очень печальным.
Даже если малыш расположен совершенно нормально, лучше всего рожать в специализированном медицинском учреждении, ведь никто и никогда не может дать гарантий, что роды будут легкими и неосложненными. Этот процесс непредсказуем. Не рискуйте своим здоровьем и здоровьем и жизнью своего долгожданного ребенка.
Если в роддом приходится ехать на «Скорой» в срочном порядке, обязательно сообщите врачу в приемном отделении особенности расположения вашего малыша, если они есть, и отдайте обменную карту, в которой должны быть данные последнего УЗИ. Это поможет сэкономить драгоценное время при принятии доктором важного решения о том, каким же способом лучше появиться на свет вашему ребенку.


От расположения плода в животике мамы зависит то, как будут проходить роды. Если у ребенка нормальная поза, то женщина вполне может родить самостоятельно. Если малыш расположен не так, как задумано матушкой-природой, то необходима операция кесарева сечения. К числу характеристик позы относятся: предлежание плода, его положение и вид позиции.
Попробуем разобраться, что означают эти термины.
Плод в течение всей беременности растет и развивается в матке. Из крошечного эмбриона он постепенно превращается в маленького человечка. В первой половине беременности он может довольно часто менять свое положение.
С приближением родов активность плода снижается, так как уже очень сложно менять позу, ведь он растет, а в матке остается все меньше свободного места.
Примерно после 32 недели можно уже узнать предлежание плода, то есть установить, какая часть тела ребенка (головка или ягодицы) расположена у входа в малый таз. Иногда о том, в какой позе находится малыш в животике, врачи говорят раньше 32 недели.
Некоторым представительницам прекрасного пола в положении эту информацию сообщают на 20-28 неделях беременности. Однако к ней не стоит относиться серьезно на столь ранних сроках, ведь малыш может несколько раз сменить неугодное ему положение.
Существуют следующие виды предлежания плода:
1. Тазовое (тазовый конец ребенка лежит у входа в малый таз женщины):
- ягодичное. Плод располагается в матке головкой вверх. Ножки вытянуты вдоль тела. Практически у головы находятся ступни;
- ножное предлежание плода. У входа в малый таз может располагаться одна или обе ножки малыша;
- смешанное (ягодично-ножное). К входу в малый таз беременной женщины предлежат ягодицы и ножки.
2. Головное (головка ребенка лежит у входа в женский малый таз):
- затылочное. Затылок, обращенный вперед, первым появляется на свет;
- переднетеменное или переднеголовное. Головка при родах появляется на свет первой. При этом она проходит по родовым путям несколько большим размером, чем при затылочном предлежании плода;
- лобное. Для данного вида характерно то, что проводной точкой во время изгнания служит лоб;
- лицевое. Этому предлежанию свойственно появление на свет головки затылком назад.
Виды тазового предлежания встречаются у 3-5% женщин в положении.
Наиболее распространено головное предлежание (у 95-97% беременных женщин).
Положение плода: определение и виды
Акушеры-гинекологи называют отношение условной линии ребенка, проходящей от затылка до копчика по спине, к оси матки — положением плода. В медицинской литературе оно классифицируется следующим образом:
- продольное;
- косое;
- поперечное.
Тазовое или головное предлежание плода в продольном положении характеризуется тем, что оси матки и плода совпадают. При косой разновидности условные линии перекрещиваются под острым углом. Если врач установил тазовое или головное предлежание плода, поперечное положение, то это значит, что ось матки пересекает ось плода под прямым углом.

Вместе с предлежанием и положением акушерами-гинекологами определяется вид позиции . Под этим термином понимается отношение спины ребенка к маточной стенке. Если спина обращена кпереди, то это называют передним видом позиции, а если кзади – задним видом (или задним предлежанием плода).
Например, врач может сказать, что ребенок располагается в матке в затылочном предлежании, продольном положении, переднем виде позиции. Это означает, что малыш находится в матке продольно ее оси. Его затылок прилегает к входу в малый таз, а спинка повернута к передней стороне матки.
Чаще всего встречается переднее предлежание плода. Вторая разновидность менее распространена. Задний вид позиции, как правило, становится причиной затяжных родов.
Неправильные предлежания плода: их особенности, варианты родов
Головное предлежание затылочного типа – это наиболее распространенная и правильная поза, в которой появляются детки на свет. Все остальные виды предлежания являются неправильными.
Роды при различных видах считаются патологическими. При родоразрешении могут возникнуть серьезные осложнения (например, гипоксия ребенка, ущемление и разгибание его головы, запрокидывание ручек). Чаще всего роды ведутся кесаревым сечением, особенно если малыш мужского пола. Однако естественные роды не исключены.
Конкретный вариант родоразрешения при смешанном, ножном, ягодичном предлежаниях плода выбирается врачом в зависимости от различных факторов.
Роды при разгибательных предлежаниях плода (переднетеменном, лобном, лицевом) редко проходят естественным путем. При переднетеменном виде тактика родоразрешения носит выжидательный характер. Кесарево сечение проводят при возникновении угрозы здоровью и жизни мамы и малыша.
Самостоятельные роды при лобном головном предлежании нежелательны, так как возможны разрывы матки и промежности, асфиксия и гибель ребёнка.
При лицевом предлежании плод может появиться на свет как путем естественных родов, так и с помощью оперативного вмешательства. Первый вариант выбирается лишь в том случае, если женскому тазу присущи нормальные размеры, родовая деятельность является активной, а размеры плода небольшие.
Особенности низкого предлежания плода
Очень часто врачи выставляют беременным женщинам диагноз – низкое предлежание плода, которое подразумевает под собой преждевременное опущение головы малыша в таз.
В норме этот процесс происходит ближе к родам, за 1-4 недели до них. Однако у некоторых беременных женщин в силу определенных анатомических особенностей это может произойти намного раньше.
Низкое предлежание может определить врач на обследовании при помощи пальпации матки. Головка располагается довольно низко, и при этом она неподвижна или слабо подвижна.
Сама беременная женщина может ощутить последствия от опущения головки ребенка – ей станет легче дышать, уменьшится изжога.

Низкое расположение плода представляет опасность для него. Беременность может прерваться. Чтобы этого не произошло, женщина должна намного внимательнее относиться к себе. Если же у беременной из-за низкого расположения малыша плохое самочувствие, то специалист может порекомендовать методы лечения и профилактические мероприятия.
Неправильные положения плода: их особенности, варианты родов
Неправильные положения – это такие позы ребенка в животике мамы, при которых продольная ось матки не совпадает с продольной осью плода. Они встречаются в 0,5-0,7% случаев. С женщинами, рожающими не первый раз, это происходит наиболее часто.
Среди существующих видов положения плода выделяют два неправильных: косое и поперечное. Течению беременности при них не свойственны какие-либо особенности. Женщина может и не подозревать, что ее малыш расположен в животике не так, как предопределено природой.
Неправильные положения и предлежания плода могут быть причиной преждевременных родов. Если медицинская помощь будет отсутствовать, то возникнут серьезные осложнения (раннее излитие околоплодных вод, потеря подвижности плода, выпадение ручки или ножки, разрыв матки, летальный исход).
Если у беременной женщины обнаружено косое положение плода, то её во время родов укладывают на бок для того, чтобы добиться изменения позы ребенка (она может поменяться на продольную или поперечную), но это не всегда получается. Если сохранилось при тазовом или головном предлежании плода косое положение, то родоразрешение проводится оперативным путем.
Причины неправильного расположения ребенка в матке
Многие специалисты считают, что ребенок принимает то или иное положение в матке из-за влияния целого ряда причин. В качестве главных выделяют активные движения ребенка и рефлекторную активность матки, не зависящую от человеческих усилий и желаний.
Другие причины чисто ягодичного, поперечного предлежания плода и любого другого неправильного расположения:
- многоплодие;
- аномалии формы полости матки;
- конституциональные особенности женщины.
Диагностика расположения плода в матке
Вопрос, касающийся того, как определить предлежание плода, его положение и позицию, интересует всех беременных женщин, ведь от расположения плода в матке зависит ход родов.

Медицинские работники несколько лет назад определяли расположение ребенка в матке путем наружного обследования. Диагнозы были не всегда верными. Сейчас определить расположение не составляет труда, так как это можно сделать с помощью УЗИ. Метод очень эффективен, информативен и безопасен для будущей мамы и плода. С его помощью можно очень точно и быстро определить предлежание, положение, вид позиции.
Как самостоятельно определить предлежание плода?
Как самостоятельно определить предлежание плода, и возможно ли это? Данный вопрос волнует многих представительниц прекрасного пола в положении. В основном это интересует тех, кто не хочет постоянно бегать на УЗИ, ведь ребенок может очень часто менять свое положение, особенно, если речь идет о сроке беременности равном менее 32 неделям.
Положение плода — это отношение его оси (которая проходит через головку и ягодички) к продольной оси матки. Положение плода может быть продольное (когда оси плода и матки совпадают), поперечное (когда ось плода перпендикулярна оси матки), а также косое (среднее между продольным и поперечным).
Предлежание плода определяется в зависимости от той его части, которая находится в области внутреннего зева шейки матки, то есть в месте перехода матки в шейку матки (предлежащая часть). Предлежащей частью может быть головка или тазовый конец плода, при поперечном положении предлежащая часть не определяется.
Головное предлежание
Головное предлежание определяется примерно в 95-97% случаев. Самым оптимальным является затылочное предлежание, когда головка плода согнута (подбородок прижат к груди), и при рождении малыша вперед идет затылок. Ведущей точкой (той, которая первой идет через родовые пути) является малый родничок, расположенный на стыке теменных и затылочной костей. Если затылок плода обращен кпереди, а личико кзади — это передний вид затылочного преджелания (в таком положении происходит более 90% родов), если наоборот — то задний. В заднем виде затылочного предлежание роды сложнее, в процессе родов малыш может развернуться, но роды при этом обычно более длительные.
При головном предлежании тазовый конец плода может отклоняться вправо или влево, это зависит от того, в какую сторону обращена спинка плода.
Также выделяются разгибательные виды головного предлежание, когда головка в той или иной степени разогнута. При небольшом разгибании, когда ведущей точкой является большой родничок (он расположен на стыке лобной и теменных костей), говорят о переднеголовном предлежании. Роды через естественные родовые пути возможны, но протекают они дольше и сложнее чем при затылочном предлежании, так как головка вставляется в малый таз большим размером.
Поэтому переднее-головное предлежание — это относительное показание для операции кесарева сечения. Следующая степень разгибания — это лобное предлежание (оно встречается редко, в 0,04-0,05% случаев). При нормальных размерах плода роды через естественные родовые пути невозможны, требуется оперативное родоразрешение. И наконец максимальное разгибание головки — это лицевое предлежание, когда первым рождается личико плода (оно встречается в 0,25% родов). Роды через естественные родовые пути возможны (при этом родовая опухоль располагается в нижней половине лица, в области губ и подбородка), но они достаточно травматичны для матери и плода, поэтому часто вопрос решается также в пользу кесарева сечения.
Диагностика разгибательных предлежаний осуществляется при влагалищном исследовании в процессе родов.
Тазовое предлежание плода
Тазовое предлежание встречается в 3-5% случаев и делится на ножное, когда предлежат ножки плода, и ягодичное, когда малыш как бы сидит на корточках, и предлежат его ягодички. более благоприятно.
Роды в тазовом предлежании считаются патологическими из-за большого количества осложнений у матери и плода, так как первым рождается менее объемный тазовый конец и при выведении головки возникают трудности. При ножном предлежании врач рукой задерживает рождение ребенка до тех пор, пока тот не присядет на корточки, чтобы не допустить выпадения ножки, после такого пособия первыми рождаются ягодички.
Тазовое предлежание не является абсолютным показанием для кесарева сечения. Вопрос о методе родоразрешения решается в зависимости от следующих факторов:
- размеров плода (при тазовом предлежании крупным считается плод более 3500 гр, тогда как при обычных родах — более 4000 гр);
- размеров таза матери;
- вида тазового предлежания (ножное или яголичное);
- пола плода (для девочки роды в тазовом предлежании сопряжены с меньшим риском, чем для мальчика, так как у мальчика возможно повреждение половых органов);
- возраста женщины;
- течения и исхода предыдущих беременностей и родов.

Поперечное и косое положение плода
Поперечное и косое положения плода являются абсолютным показанием для операции кесарево сечение, роды через естественные родовые пути невозможны. Предлежащая часть не определяется. Такие положение определяются в 0,2-0,4% случаев. Применявшиеся ранее повороты за ножку в процессе родов сейчас не применяются ввиду большой травматичности для матери и малыша. Изредка подобный поворот может применяться при двойнях, когда после рождения первого плода, второй принял поперечное положение.
Поперечное положение может быть из-за опухолей в матке (например, ), которые мешают принять нормальное положение, у многорожавших женщин вследствие перерастяжения матки, при крупном плоде, при короткой пуповине или обвитии ее вокруг шеи.
При отсутствии причин, препятствующих повороту плода на головку, можно выполнять то же упражнения, что при тазовом предлежании. При косом положении нужно больше лежать на том боку, куда преимущественно обращена спинка.
Положение плодов при двойнях
При двойнях роды через естественные родовые пути возможны, если оба плода находятся в головном предлежании, либо если первый (который находится ближе к выходу из матки и будет рождаться первым) находится в головном предлежании, а второй в тазовом. Если же наоборот первый находится в тазовом предлежании, а второй в головном, ситуация является неблагоприятной, так как после рождения тазового конца первого плода, малыши могут зацепиться головками.
При определении поперечного положения одного из плодов вопрос решается в пользу операции кесарева сечение.
Даже при благоприятном расположении плодов, вопрос о методе родоразрешения при двойне решается не только исходя из положения, но и в зависимости от многих других факторов.
Елена Кудрявцева
Оглавление темы "Членорасположение плода (habitus).":1. Членорасположение плода (habitus). Положение плода (situs). Продольное положение. Поперечное положение. Косое положение.
2. Позиция плода (positio). Вид позиции (visus). Первая позиция плода. Вторая позиция плода. Передний вид. Задний вид.
3. Предлежание плода (рrаesentatio). Головное предлежание. Тазовое предлежание. Предлежащая часть.
4. Наружные приемы акушерского исследования (приемы Леопольда). Первый прием Леопольда. Цель и методика исследования (приема).
5. Второй прием наружного акушерского исследования. Второй прием Леопольда. Цель и методика исследования (приема).
6. Третий прием наружного акушерского исследования. Третий прием Леопольда. Цель и методика исследования (приема).
7. Четвертый прием наружного акушерского исследования. Четвертый прием Леопольда. Симптом баллотирования. Цель и методика исследования (приема).
8. Степень вставления головки плода в малый таз. Определение степени вставления головки плода.
9. Аускультация плода. Выслушивание живота беременной и роженицы. Сердечные тоны плода. Места наилучшего выслушивания сердечных тонов плода.
10. Определение срока беременности. Время первого шевеления плода. День последней менструации.
Предлежание плода (рrаesentatio). Головное предлежание. Тазовое предлежание. Предлежащая часть.
Предлежание плода (ргаesentatio ) - отношение крупной части плода (головки или ягодиц) ко входу в малый таз. Если над входом в таз матери находится головка плода - предлежание головное , если тазовый конец - предлежание тазовое . Головное предлежание встречается в 96 % родов, тазовое - в 3,5 %.
При поперечных и косых положениях плода позиция определяется не по спинке, а по головке: головка слева - первая позиция, справа - вторая позиция.
Предлежащей частью (pars praevia ) называется та часть плода, которая расположена у входа в малый таз и первой проходит через родовые пути.

При головном предлежании ко входу в малый таз могут быть обращены затылок (затылочное предлежание), темя (переднелобное), лоб (лобное), личико (лицевое предлежание) плода. Типичным является затылочное предлежание (сгибательный тип). При переднеголовном, лобном и лицевом предлежаниях головка находится в различной степени разгибания. Разгибательный тип предлежания встречается в 1 % всех продольных положений плода.
При тазовом предлежании ко входу в таз матери могут быть обращены ягодицы плода (чистое ягодичное предлежание), ножки плода (ножное предлежание), ягодицы вместе с ножками (смешанное ягодично-ножное предлежание).